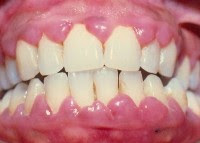
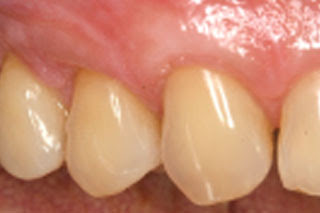
Hiperplasia gengival
A hiperplasia gengival é o aumento do volume gengival resultante de uma proliferação celular exacerbada, que pode ser causada pelo uso de determinados medicamentos. Um dos medicamentos que há muito tempo se tem conhecimento por apresentar este efeito colateral é a fenitoína (Dilantina) utilizada no tratamento de pacientes comprometidos por crises de epilepsia. Embora o mecanismo de ação pela qual a fenitoina ocasione hiperplasia gengival não esteja totalmente esclarecido, ela ocorre em cerca de metade dos pacientes que fazem uso do medicamento. Nos estágios iniciais o aumento da gengiva é caracterizado por crescimento indolor da papila interdental que surge após 2 a 3 meses da utilização da droga. O crescimento do tecido gengival pode continuar por cerca de um ano e nos casos mais graves chega a cobrir completamente o dente. Tal fato geralmente não tem relação com a dosagem e a duração do tratamento, mas sim com o grau de irrigação local e a higiene oral inadequada.
O aumento de volume da gengiva se traduz por uma hiperplasia fibrosa, que clinicamente é caracterizada por tecido firme o que o distingue do edema causado por inflamação ou por um infiltrado leucêmico. Como a hiperplasia gengival firme e fibrosa também pode ser encontrada em várias síndromes hereditárias, e o diagnóstico diferencial, assim como na leucemia que pode mostrar características clínicas inflamatórias semelhantes é de grande importância, devendo ser rápido e preciso.
Outros agentes antiepiléticos como o valproato de sódio e fenobarbital também são agentes causadores de hiperplasia gengival.
Além dos anticonvulsivantes, outras drogas sem sido responsáveis por hiperplasias de tecido gengival. Dentre elas deve-se citar as ciclosporinas, agentes imunodepressores de uso freqüente após transplante de órgãos, que causa hiperplasia gengival em cerca de 30% dos pacientes; e os agentes bloqueadores de canais de cálcio potentes, utilizados no tratamento de angina e como antiarrítmicos.
A hiperplasia gengival secundária às drogas mencionadas acima é semelhante tanto clínica como histopatologicamente, sugerindo um mecanismo de ação comum. Como todas estas drogas inibem o influxo de cálcio através das membranas plasmáticas, acredita-se que por alterar o nível intracelular de cálcio, estas drogas possam diminuir a atividade da colagenase, resultando em excesso de síntese de colágeno e proliferação fibroblástica no interior da gengiva.
O tratamento inclui descontinuar o regime da droga, gengivectomias e implementação dos procedimentos de higiene bucal. Um programa de higiene bucal meticuloso iniciado no começo da administração da medicação pode diminuir a incidência deste efeito adverso. Geralmente, o tratamento cirúrgico da hiperplasia apresenta melhores resultados, embora a recorrência seja comum na ausência de estrita higiene oral. Mesmo sabendo que a fenitoína induz a deficiência de folato existem evidências preliminares de que a administração de ácido fólico possa inibir ou reverter o crescimento tecidual em alguns pacientes. Para os casos graves, deve ser verificada a possibilidade de prescrição de outra medicação anticonvulsiva.
Pigmentação
A pigmentação dos tecidos moles, na cavidade bucal pode ser tanto de natureza fisiológica como patológica (doença de Addison, síndrome de Peutz-Jegher, doença de Albright, neurofibromatose, entre outras), de origem exógena ou endógena. A história da alteração de pigmentação, assim como a investigação quanto ao histórico familiar, uso de medicamentos, duração, coloração e distribuição das lesões são importantes para o diagnóstico diferencial.
As pigmentações exógenas geralmente resultam da implantação traumática de materiais como o amálgama e o grafite, enquanto os pigmentos endógenos são provenientes ou da destruição das células vermelhas do sangue ou da produção aumentada de melanina. No que diz respeito às pigmentações bucais resultantes de terapêutica medicamentosa, a administração sistêmica e por períodos prolongados de determinadas drogas são responsáveis pelo surgimento das lesões e áreas difusas multifocais de pigmentação.
Metais pesados como o chumbo, mercúrio e bismuto quando ingeridos ou inalados podem, potencialmente causar uma pigmentação linear ao longo da borda da gengiva. Esta pigmentação está diretamente ligada a processos inflamatórios, que aumentam a permeabilidade vascular permitindo a deposição destes metais nas margens cervicais gengivais através da precipitação com os sulfitos liberados pelas bactérias locais.
As drogas utilizadas como antimaláricos como, por exemplo, a cloriquina, pirimetamina, quinina, quinacrina e quinidina, que também são utilizadas para o tratamento do lúpus eritematoso e da artrite reumatóide, podem promover o aparecimento de lesões maculares com bordas bem delineadas na mucosa oral.
Outras drogas causadoras de pigmentação oral incluem a fenolftaleina, o grupo das fenotiazinas e drogas citotóxicas usadas como anti-neoplásicos.
A pigmentação da pele perioral (cloasma) e pigmentação intraoral podem ser observadas após a utilização de contraceptivos orais.
A língua negra pilosa é um quadro freqüente que pode ocorrer após a utilização de drogas como o perborato de sódio, peróxido de sódio, antibióticos de largo espectro utilizados por longos períodos e corticosteróides.
Pacientes portadores do vírus HIV, que fazem uso de azidotimidina podem apresentar lesões maculares circunscritas ou difusas na mucosa oral. Estas lesões, em alguns casos, são recorrentes à excisão cirúrgica.
Antibióticos da classe das tetraciclinas, principalmente a minociclina tem como efeito adverso o surgimento de lesões pigmentadas na pele e mucosa oral. Além da pigmentação de partes moles, esta classe de medicamentos pode também afetar a estrutura podendo causar manchamento de dentes decíduos e permanentes.
A clorexidina, um agente anti-bacteriano que reduz a formação de placas, geralmente causa manchamento nos dentes podendo induzir pigmentação na mucosa oral.
Conclusões
Em razão da grande variação nas respostas adversas manifestadas nos tecidos moles intrabucais, é importante que os profissionais da saúde reconheçam estas alterações procurando através de uma anamnese bem realizada e dirigida observar uma possível relação de causa-efeito.
Fonte : Rev. Bras. Otorrinolaringol. vol.70 no.1 São Paulo Jan./Feb. 2004